U xơ tiền liệt tuyến thường xuất hiện ở nam giới khi tuổi bắt đầu cao và bắt đầu tăng lên song song với tuổi thọ của người dân. Nhưng, mặc dầu tần số mắc bệnh cao, diễn biến bệnh lý bất thường và phản ứng đối với bệnh của từng người rất khác nhau. Vì vậy, cần phải chọn phương pháp điều trị thích hợp cho từng bệnh cảnh lâm sàng. Nhìn chung, việc điều trị nội khoa cần giải quyết một số biến chứng thông thường, trong khi điều trị ngoại khoa, đặc biệt là điều trị nội soi, thường đem lại kết quả tốt khi bệnh nhân đã có những biến chứng nặng.
BỆNH CĂN
- Về phương diện dịch tễ học
Tần số xuất hiện U xơ tiền liệt tuyến tăng lên theo lứa tuổi, đặc biệt từ 45 tuổi trở lên, nhưng không có sự liên quan tới nguồn gốc chủng tộc, chế độ dinh dưỡng hay thành phần xã hội.
Mặc khác ung thư tuyến tiền liệt và U xơ tiền liệt tuyến có thể xuất hiện ở người cao tuổi, nhưng không có liên quan gì với nhau.
- Hai nguyên nhân được đề cập đến trong hình thành U xơ tiền liệt tuyến
- Vai trò các androgen, thực chất là dihydrotestosteron, được chuyển hoá từ testosteron qua trung gian của 5-alphareductase.
- Tuổi cao, bắt đầu từ 45 tuổi trở lên. ở độ tuổi này, có sự mất cân bằng giữa androgen và Estrogen tăng lên nhờ sự chuyển hoá ngoại vi của testosteron, gây kích thích sự tăng sản mô đệm và biểu mô tuyến tiền liệt, dưới ảnh hưởng của sự điều hoà cận nội tiết của các trung gian Fibroblast Growth Factor (FGF) và Epidermal Growth Factor (EGF). Hiện tượng này có thể tăng lên do quá trình viêm hay do các yếu tố miễn dịch. Kết quả là số tế bào mầm tăng trưởng nhanh hơn là sự thoái huỷ (apoptosis) của các tế bào còn lại.
GIAI ĐOẠN BỆNH LÝ
Mac Neal (1981) giới thiệu mô hình chính xác của tuyến tiền liệt và chia ra làm 5 phần:
- Phần trung tâm chiếm khoảng 20% của tuyến.
- Phần ngoại vi chiếm khoảng 76% của tuyến, nơi xuất phát chủ yếu của ung thư tuyến tiền liệt.
- Phần chuyển tiếp chiếm 5% của tuyến, nơi phát sinh của U xơ tiền liệt tuyến
- Các tuyến chung quanh niệu đạo, chiếm 1% của tuyến và nằm dọc theo niệu đạo tuyến tiền liệt.
- Phần trước tuyến, chỉ gồm mô soi và cơ, tiếp giáp với cổ bàng quang và cơ thắt vân.
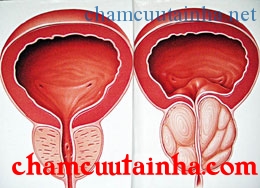
U xơ tiền liệt tuyến bao gồm nhiều nhân nhỏ, trong mỗi nhân có sự tham gia nhiều hay ít các thành phần: tuyến, xơ, và cơ. Khi u tuyến tiền liệt càng phì đại, mô tuyến còn lại bị đẩy ra ngoại vi, tạo thành vỏ xơ có thể thấy khi bóc u.
Trong mô đệm có xơ và cơ trơn. Thành phần tuyến gồm các chùm nang, có nhiều hình nhú. Viền các chùm nang là 2 lớp tế bào: lớp tế bào tiết, hình khối, cao với nhân nằm sát màng đáy, lớp tế bào đáy dẹt và nhỏ. Vì ung thư tuyến tiền liệt hay gặp trong U xơ tiền liệt tuyến, cần phân biệt 2 loại bệnh lý này dựa vào sự giảm biệt hoá nhân tế bào, sự xâm lấn của ung thư vào mô đệm và dựa vào cấu trúc hôn loạn của ung thư.
SINH LÝ BỆNH
U xơ tiền liệt tuyến chèn ép và làm biến dạng cổ bàng quang làm cản trở lưu thông nước tiểu.
- Để thắng chướng ngại vật, trong giai đoạn đầu, thành bàng quang phì đại, làm tăng áp lực trong bàng quang. Đây là giai đoạn bàng quang còn chiên đấu. Nhìn vào bên trong bàng quang, thành bàng quang có hình cột, hình hang và có khi có túi thừa.
- Nhưng đến giai đoạn sau, sự phì đại thành bàng quang chấm dứt. Các thớ cơ biến dần thành các sợi tạo keo. Các tận cùng thần kinh phó giao cảm thưa dần, trong khi các tận cùng thần kinh giải phóng adrenalin tăng. Bàng quang giảm, thành bàng quang mỏng và mất khả năng co bóp. Nước tiểu có khả năng ứ đọng trong bàng quang. Đây là giai đoạn mất bù.
- Do áp lực bàng quang ngày càng tăng bàng quang ngày càng mất tính đàn hồi, nước tiểu tràn ngược lên niệu quản và đài bể thận gây ứ nước thận. Đây là giai đoạn nguy hiểm nhất vì ảnh hưởng đến chức năng thận, đặc biệt khi kèm theo nhiễm khuẩn niệu.
- Do các diễn biên, có thể thấy xuất hiện các biến chứng sau:
- Bí đái hoàn toàn, có thể thấy ở bất cứ giai đoạn nào. Bệnh nhân quằn quại đau đớn không đái được và cầu bàng quang ngày càng đau.
- Bí đái không hoàn toàn: lúc đi đái xong, lượng nước tiểu tồn đọng trên
- Nhiễm khuẩn tiết niệu, do ứ đọng hay thông đái. Nhiễm khuẩn tiết niệu bao gồm viêm bàng quang, viêm tuyến tiền liệt, viêm mào tinh hoàn, viêm thận bể thận nhiễm khuẩn huyết.
- sỏi tiết niệu, chủ yếu ở bàng quang.
- Túi thừa bàng quang, một hay nhiều túi thừa.
- Đái ra máu cuối cùng, do sỏi bàng quang và viêm nhiễm, cần đề phòng khả năng có u bàng quang kèm theo.
- Suy thận ở giai đoạn cuối của bệnh.
CHẨN ĐOÁN XÁC ĐỊNH
Hỏi tiền sử
Bệnh nhân có liên quan đến tiết niệu như đái tháo đường, bàng quang thần kinh, hẹp niệu đạo, các phẫu thuật được tiến hành (trĩ, thoát vị bẹn, mổ sỏi bàng quang).
Các triệu chứng: được chia làm hai loại
- Các triệu chứng do chèn ép
Đái khó, tia nước tiểu yếu và nhỏ.
Rặn lâu mới đái được.
Đái ngắt quãng làm nhiều đợt.
Đái rớt nước tiểu và đái không hết.
- Các triệu chứng do kích thích
Đái nhiều lần ban ngày và ban đêm.
Buồn đi tiểu nhưng không nhịn được vài phút.
Các triệu chứng này càng tăng khi u tuyến tiền liệt càng to, khi có nhiễm khuẩn hoặc khi có rối loạn thần kinh.
Trong giai đoạn có biến chứng: Có thể gặp các triệu chứng:
- Bí đái hoàn toàn và bí đái không hoàn toàn, (giai đoạn 2)
- Đái rỉ, nước tiểu cứ trào ra khi bàng quang bị ứ đọng kinh diễn (giai đoạn 3).
- Nhiễm khuẩn tiết niệu (viêm bàng quang, viêm tuyến tiền liệt, viêm mào tinh hoàn).
- Túi thừa bàng quang, sỏi bàng quang.
- Suy thận.
Tính thang điểm quốc tế về các triệu chứng tuyến tiền liệt (International prostate symstome score, IPSS)
Tính thang điểm IPSS từ 0 đến 35 trên các triệu chứng sau: đái không hêt, đái nhiều lần, đái ngắt quãng, đái vôi, tia đái yếu, đái phải rặn, số lần đái đêm.
Tính thang điểm về chất lượng sống từ 0 đến 6 điểm, tuỳ theo tình hình rất tốt đến tồi tệ.
Khám lâm sàng
Cần khám toàn thân bệnh nhân: tim mạch, thần kinh, tiêu hoá, vận động.
Khám bộ phận sinh dục ngoài, khám vùng hạ vi (cầu bàng quang), khám vùng thắt lưng hai bên.
Thăm khám trực tràng là động tác khám cơ bản: bệnh nhân nằm ngửa, khi bàng quang và trực tràng rỗng, đưa ngón tay trỏ có đeo găng chấm dầu nhờn vào trực tràng một cách nhẹ nhàng, trong khi tay kia thăm khám vùng hạ vi. U xơ tiền liệt tuyến được phát hiện như một khối tròn đều, nhẵn, đàn hồi, đồng nhất, không đau, mất rãnh giữa, ranh giới rõ rệt, đặc biệt không sờ thấy nhân rắn ở hai thuỳ.
Các khám nghiệm lâm sàng
- Xét nghiệm sinh hoá: Ure, creatinin máu, vi khuẩn nước tiểu, kháng sinh đồ.
- Xét nghiệm PSA huyết thanh(Prostate Specific antigen).
- Siêu âm
Cần làm trước khi có chỉ định phẫu thuật hay trong khi theo dõi điều trị nội khoa.
Siêu âm trên xương mu hay có đầu dò trong trực tràng cho phép đo kích thước của u tuyến tiền liệt, đánh giá lượng nước tiểu tồn đọng, phát hiện u, túi thừa, sỏi bàng quang. Siêu âm còn cho biết tình trạng thận và niệu quản hai bên.
- Chụp niệu đồ tiêm tĩnh mạch, hiện nay phương pháp này ít được sử dụng vì siêu âm là phương pháp thăm khám không sang chấn và đáng tin cậy. Tuy nhiên chụp niệu đồ tiêm tĩnh mạch vẫn còn có giá trị trong những trường hợp chẩn đoán phức tạp (u, sỏi, túi, thừa, dị dạng bẩm sinh).
Sau khi tiêm thuốc cản quang, có thể đánh giá chức năng của hai thận, thấy hình ảnh của niệu quản (giãn, hình móc câu), hình khuyết của U xơ tiền liệt tuyến, thành bàng quang bình thường hay bệnh lý (u, túi, thừa). Chụp lúc đi tiểu và sau khi đi tiểu cho thấy hình ảnh niệu đạo, hình ảnh khối nước tiểu tồn đọng ở đáy bàng quang.
- Soi bàng quang để phát hiện u bàng quang, sỏi không cản quang.
- Các thăm khám niệu động học như đo áp lực bàng quang, đo áp lực niệu đạo đê đánh giá khả năng giãn và co bóp của bàng quang, trương lực và sức cản của niệu đạo. Thông thường với khối nước tiểu trên 200ml, lưu lượng trung bình của dòng nước tiểu của người bình thường là 12ml/giây, lưu lượng tối đa là 20ml/giây, trong U xơ tiền liệt tuyến lưu lượng tối đa giảm dưới 10ml/giây.
CHẨN ĐOÁN PHÂN BIỆT
Tuyến tiền liệt to lúc thăm trực tràng: cần phân biệt:
- Ung thư tuyến tiền liệt, thường có nhân rắn, hoặc toàn bộ tuyến tiền liệt to và rắn, mất rãnh giữa, không có ranh giới rõ rệt. cần định lượng PSA huyết thanh; khám siêu âm phát hiện có vùng giảm âm, ranh giới bao tuyến tiền liệt bị phá huỷ. Sinh thiết dưới sự hướng dẫn của siêu âm cho phép có chẩn đoán chính xác.
- Viêm tuyến tiền liệt mạn
tuyến tiền liệt to hơn bình thường, mật độ rắn, có tiền sử viêm tuyến tiền liệt, viêm mào tinh hoàn.
- Tuyến tiền liệt bình thường
Hẹp niệu đạo hay xơ cứng cổ bàng quang có thể phát hiện được bằng thăm khám dụng cụ, chụp niệu đạo ngược dòng, soi niệu đạo bàng quang.
Rối loạn chức năng co bóp của bàng quang và cơ thắt, và các thể bàng quang thần kinh sau tổn thương hay viêm thần kinh ngoại vi, đái tháo đường, chấn thương cột sống. Cần khai thác tiền sử, khám lâm sàng, thăm khám niệu động học.
ĐIỀU TRỊ
Trong giai đoạn U xơ tiền liệt tuyến gây rối loạn tiểu tiện, nhưng chưa có biến chứng, nên điều trị nội khoa.
Điều trị nội khoa
- Cần ăn uống điều độ, tránh rượu và các thức ăn có nhiều gia vị. Có chế độ sinh hoạt lao động nghỉ ngơi hợp lý, tránh viêm nhiễm đường tiết niệu, chú ý các bệnh đái tháo đường và các bệnh về tiêu hoá (táo bón, trĩ).
- Caine nhận thấy có hai yếu tố gây tắc tiểu tiện. Một là do sự phì đại của tuyến tiền liệt, hai là do trương lực cơ trơn ở tuyến tiền liệt và ở cổ bàng quang. Vì vậy:
+ Thuốc đối kháng Alpha – adrenergie có tác dụng làm giãn cơ trơn nhờ tác động trên các thụ thể Alpha – adrenergic ở tuyến tiền liệt và ở cổ bàng quang. Các thuốc được dùng là prazosin, alfuzosin, terazosin.
+ Thuốc tác động vào chuyển hoá của androgen, với mục đích ngăn cản sự phát triển sự phì đại của tuyến tiền liệt. Các thuốc được dùng là:
- Các loại chủ vận LHRH, để giảm sự tiết LH.
- Các loại kháng Androgen: cyproteron acetat, ílutamid.
- Thuốc ức chế men 5 alpha reductase, làm cho testesteron không chuyen hoá dihydrotestosteron được. Thuốc có tên gọi íìnasterid.
+ Các thuốc làm giảm co bóp hỗn loạn cơ thành bàng quang: Probantin, Dotropan.
+ Thuôc cao thảo mộc chống viêm, chống phù nề với các loại pygeum africanum (Tadenan), serenoa repens (Perurinon)
Điều trị ngoại khoa
Mỗi khi có biến chứng xảy ra, nên sử dụng các phương pháp ngoại khoa. Chỉ định phẫu thuật bao gồm các trường hợp sau đây:
- Bí đái hoàn toàn (sau khi rút ống thông bệnh nhân vẫn không đái được).
- Bí đái không hoàn toàn, có ứ đọng nước tiểu sau khi đi đái, vì đó là nguyên nhân gây nhiễm khuẩn tiết niệu.
- Sỏi bàng quang, túi thừa bàng quang.
- Nhiễm khuẩn tiết niệu.
- Suy thận.
Ngoài ra còn có các chỉ định tương đối, áp dụng với bệnh nhân bị hen, mất ngủ, hoặc bị ảnh hưởng đến lao động và sinh hoạt. Thường các tháng điểm PPSS trên 10, lưu lượng nước tiểu tối đa dưới 10 ml/phút.
Khi có chỉ định phẫu thuật, thầy thuốic cần bàn bạc với bệnh nhân về lợi hại của phẫu thuật, về sực cần thiết phải mổ hay chưa. Cần chuẩn bị bệnh nhân thật kỹ và thăm khám toàn diện.
Vô cảm bằng gây tê tủy sống hay được dùng hơn gây mê nội khí quản.
Các phương pháp phẫu thuật tập trung làm 2 loại:
- Phẫu thuật đường trên, bóc u phì đại, dựa vào bình diện bóc tách giữa u và phần còn lại của tuyến tiền liệt. Có hai loại phẫu thuật đường trên: phẫu thuật qua thành bàng quang (Hryntschak) và phẫu thuật sau xương mu (Millin). Sau khi cầm máu kỹ, thành bàng quang hoặc bao tuyến tiền liệt được khâu kín và nước tiểu được dẫn lưu qua ống thông niệu đạo. Hai phẫu thuật này được tiến hành khi u phì đại to (trên 50 gam), hoặc bệnh nhân có xơ cứng khớp háng, hẹp niệu đạo. Phẫu thuật Hryntschak có thể áp dụng rộng rãi, đặc biệt ở bệnh nhân béo, có sỏi, u, túi thừa bàng quang. Phẫu thuật Millin giúp cho việc cầm máu thuận lợi và đường tiết niệu được phục hồi lưu thông sớm.
- Phương pháp cắt nội soi qua niệu đạo là phương pháp được sử dụng rộng rãi ở các nước phát triển. Nhờ những tiến bộ về điện và quang học, người ta đã sáng chế ra những máy cắt nội soi thư nhỏ và tiện lợi lúc vận hành. Trong phương pháp này, u phì đái tuyến tiền liệt được cắt ra thành nhiều mảnh nhỏ và được hút ra theo đường niệu đạo, đồng thời các mạch máu to nhỏ đều được cầm máu. Chỉ định dùng phương pháp cắt nội soi rất thuận lợi đối với u phì đại dưới 50 gam, ở những bệnh nhân già yếu, có bệnh mãn tính. Phương pháp này ít gây đau, ít chảy máu và có khả năng rút ngắn ngày nằm điều trị.
Các biến chứng sau mổ bao gồm:
- Chảy máu trong mổ và sau mổ làm tắc ống thông, gây chảy máu thứ phát và nhiễm khuẩn.
- Nhiễm khuẩn.
- Suy thận
- Đái rỉ, do tổn thương cơ thắt vân.
- Hẹp niệu đạo hội chứng nội soi (trào ngược nước rửa vào tuần hoàn) có thể gây ra trong cắt nội soi.
Kết quả phẫu thuật:
Tỉ lệ tử vong dưới 2% trong phẫu thuật đường trên, dưới 0,5% trong phẫu thuật cắt nội soi
Ngày nằm điều trị trung bình là 2 tuần đối với phẫu thuật đường trên, 5 ngày đối với phẫu thuật nội soi.
Các phương pháp điều trị khác
- Cắt nội soi với một đường rạch từ cổ bàng quang đến ụ núi, trong trường hợp
u nhỏ, ở bệnh nhân trẻ (không ảnh hưởng đến sự phóng tinh).
- Sử dụng laser Nd: YAG đối với bệnh nhân già yếu.
- Nong niệu đạo tuyến tiền liệt bằng quả bóng nhỏ, hay đặt một dụng cụ nong trong niệu đạo tuyến tiền liệt.
- Dùng máy toả nhiệt 41-44°c đặt trong trực tràng hay trong niệu đạo tuyến tiền liệt. Kết luận: UPĐ tuyến tiền liệt là một bệnh hay gặp ở nam giới lúc tuổi cao. Nhiều phương pháp điều trị ngoại khoa, đặc biệt nội soi, có khả năng giúp người bệnh vượt qua các biến chứng nặng nề để có một cuộc sống chất lượng tốt hơn.


